
000
ОтложитьЧитал
Раздел I. Лабораторные методы исследования
Глава 1. Исследование крови
Общеклинический анализ крови включает в себя определение количества эритроцитов, гемоглобина, цветового показателя, подсчет лейкоцитарной формулы, количества ретикулоцитов, тромбоцитов, скорости оседания эритроцитов и описание морфологии клеток периферической крови.
Гемоглобин
Это дыхательный пигмент эритроцитов. В норме концентрация гемоглобина у мужчин 132–164 г/л, у женщин – 115–145 г/л. Увеличение концентрации гемоглобина наблюдается при истинной полицитемии вместе с повышением количества эритроцитов у жителей высокогорных районов, летчиков, альпинистов. Снижение содержания гемоглобина – признак анемии или разведения крови, например после применения кровезаменителей. Гемоглобин состоит из белковой (глобин) и небелковой (гем) части. Белковая часть построена из четырех субъединиц, каждая из которых включает в себя полипептидную цепь, соединенную с гемом, полипептидные цепи попарно одинаковы. Так, гемоглобин взрослого типа (HbA) имеет 2 α-и 2β-полипептидные цепи. Фетальный гемоглобин, преобладающий в крови новорожденного (HbF), имеет в своем составе 2α– и 2γ-полипептидные цепи. У взрослого человека в крови 95–98 % приходится на долю гемоглобина А, 1–1,5 % составляет HbF, 2–2,5 % – гемоглобин А2 (α2β2). Гемоглобин находится в эритроцитах в виде нескольких производных. Присоединение кислорода приводит к образованию оксигемоглобина (HbO2). Отдав кислород тканям, оксигемоглобин превращается в восстановленную форму (HbO2↔ HHb). Удаление диоксида углерода (углекислого газа) из тканей происходит путем его присоединения к свободным аминным группам глобина, и при этом образуется карбаминогемоглобин (карбгемоглобин). Оксид углерода (СО) при соединении с железом гема формирует устойчивое соединение – карбоксигемоглобин. Оксид углерода является продуктом обмена и образуется эндогенно при распаде гема (в норме – при старении эритроцитов). Повышение содержания карбоксигемоглобина наблюдается при гемолитических анемиях, повышенном содержании оксида углерода в атмосферном воздухе, у курильщиков. Железо гема находится в двухвалентной форме. При окислении его (Fe2+ ↔ Fe3+) образуется метгемоглобин. Окислителями железа гема могут быть различные продукты метаболизма – активные формы кислорода (АФК), ферменты, альдегиды и др. В норме за сутки образуется 2,5 % метгемоглобина, а обнаруживается в крови 1,5 %. Метгемоглобинредуктазная система восстанавливает метгемоглобин, переводя его в восстановленную форму, восстанавливая таким образом способность переносить кислород. К экзогенным метгемоглобинообразователям принадлежат нитриты, нитраты, присутствующие в избыточном количестве в воде, в пище, ряд лекарственных препаратов. Повышение содержания метгемоглобина наблюдается при: снижении активности – метгемоглобинредуктаз (врожденной и приобретенной); повышенном содержании в пище, воде нитритов, нитратов; кишечных интоксикациях; наличии аномального гемоглобина М (М-гемоглобинопатии). Повышение концентрации метгемоглобина в крови свыше 10–15 % приводит к появлению синюшной окраски кожи и слизистых оболочек. Определение содержания метгемоглобина важно для дифференциальной диагностики пороков сердца, сопровождающихся цианозом.
Гемоглобин, образуя комплексные соединения с различными сульфопроизводными, становится сульфметгемоглобином. У здоровых людей это производное гемоглобина в крови не содержится. Обнаружение его свидетельствует о повышенном содержании сульфопроизводных в воде, пище, воздухе. В связи с этим сульфметгемоглобин является своеобразным маркером экологической обстановки.
Диагностическое значение имеет определение содержания гликолизированных (гликированных) гемоглобинов, образующихся в результате комплексирования гемоглобина с различными углеводородами. 95 % от общего количества гликолизированных гемоглобинов приходится на долю гемоглобина AIc, образующегося в результате комплексирования гемоглобина и глюкозы. Повышение содержания гликолизированных гемоглобинов наблюдается при сахарном диабете. Определение гликолизированных гемоглобинов производится как для диагностики при массовых обследованиях населения, так и для контроля за соблюдением диеты у больных с сахарным диабетом, при подборе дозы инсулина и контроле за эффективностью лечения.
Содержание гликолизированного гемоглобина (HbAIc) у здоровых находится в пределах 3–6 % от общего гемоглобина или 0,55 ± 0,09 мг фруктозы на 1 мг гемоглобина.
Гликолизированный гемоглобин. Гликолизированный гемоглобин – это форма гемоглобина, возникшая в результате неферментативной химической реакции гемоглобина с глюкозой или другими моносахаридами, циркулирующими в крови. В результате такой реакции к молекуле гемоглобина присоединяется остаток моносахарида. Количество образовавшегося гликолизированного гемоглобина пропорционально концентрации глюкозы в крови и зависит от длительности взаимодействия гемоглобина с сахарами. Таким образом, содержание гликолизированного гемоглобина характеризует средний уровень содержания глюкозы в крови на протяжении относительно длительного промежутка времени – периода жизни молекулы гемоглобина (около 3–4 месяцев).
В организме здоровых людей содержание гликолизированного гемоглобина по реакции с тиобарбитуровой кислотой составляет 4,5–6,1 моль/%. Показатели уровня гликолизированного гемоглобина используют при определении тактики лечения у больных сахарным диабетом и оценки степени компенсации на фоне проводимой терапии.
Гематокрит
Это соотношение объемов эритроцитов и плазмы крови, выраженное в процентах. Нормальное значение гематокрита – около 45 %. Повышение показателя отмечается при эритроцитозах, состояниях, сопровождающихся многократной рвотой, диареей и, как следствие, развитием сгущения крови. Снижением гематокрита сопровождаются кровопотеря, массивные травматические повреждения, голодание, инфузионная терапия (гемодилюция).
Цветовой показатель (ЦП)
Этот показатель отражает среднее содержание гемоглобина в одном эритроците. В норме ЦП равен 0,86—1,05. Повышение ЦП более 1,05 встречается при гиперхромных анемиях (В12-фолиево-дефицитная анемия), снижение менее 0,86 при гипохромных анемиях (железодефицитная анемия). В тех случаях, когда концентрация гемоглобина и содержание эритроцитов снижаются пропорционально, ЦП соответствует норме, такие анемии называют нормохромными (гемолитическая, апластическая анемии).
Индексы интоксикации
Для прогноза течения тяжелых гнойно-септических процессов с целью оценки степени эндогенной интоксикации используется ряд индексов, рассчитываемых по формулам:
1) лейкоцитарный индекс интоксикации по Кальф – Калифу (ЛИИ):
ЛИИ = (4Мн + ЗЮ + 2П + С)×(Пл + 1)/(Мон + Л)×(Э + 1),
где: Мн – миелоциты;
Ю – юные формы;
П – палочко-ядерные нейтрофилы;
С – сегменто-ядерные нейтрофилы;
Мон – моноциты;
Л – лимфоциты;
Э – эозинофилы;
Пл – плазматические клетки.
Плазматические клетки – клетки преимущественно соединительной и кроветворной тканей, участвующие в защитных реакциях организма, и вырабатывают антитела, т. е. сложные белки, которые препятствуют размножению чужеродных микроорганизмов.
Плазматические клетки в небольшом количестве (0,5–3 %) могут появляться при любом инфекционно-воспалительном заболевании, злокачественных новообразованиях, сывороточной болезни, после ревакцинации. Их количество резко возрастает при лейкозах или заболеваниях с лейкемоидным типом реакции. Все показатели даются в процентах. Величина индекса в норме – 1,0–1,4. ЛИИ более 1,5 свидетельствует о легкой степени интоксикации, свыше 5 – о тяжелой степени интоксикации;
2) лейкоинтоксикационный индекс (ЛИИн):
ЛИИн = (Мн + Ю + Пл + П + С)/(Э + Б + Л + М),
условные обозначения такие же, как и в предыдущем методе, кроме обозначения: Б – базофилы.
Все показатели выражены в процентах. Величина индекса в интервале 1–2 свидетельствует о легкой степени интоксикации; 2,1–7 – о средней; 7,1—12 – о тяжелой, более 12,1 – о терминальном состоянии;
3) индекс сдвига лейкоцитов по Н.И. Ябучинскому (ИСЛ):
ИСЛ = (Э + Б + П + С)/(Л + М),
где все показатели выражены в процентах. Нормальное значение ИСЛ – 1,94. Чем выше значение ИСЛ, тем тяжелее степень интоксикации;
4) индекс ядерного сдвига (ИядС):
ИядС = (С + Ю + П + Мн) / С,
где все значения выражены в процентах. Нормальное значение ИядС – 0,05—0,08;
5) лейкоцитарный индекс интоксикации по Островскому (ЛИИост.):
ЛИИост. = (Нейтр + Пл) / (М + Л + Э), где Нейтр – нейтрофилы. Все значения выражены в процентах; нормальное значение ЛИИост. – 1,6;
6) лейкоцитарный индекс резистентности по Химичу (ЛИР):
ЛИР = (0,1Лейк × Нейтр (%)) / (100 – Нейтр),
где Лейк – число лейкоцитов, выраженное в 109/л, Нейтр – число нейтрофилов, выраженное в процентах. Нормальное значение ЛИР – 1,8.
Эритроциты
Это форменные элементы периферической крови, представленные красными бесструктурными двояковогнутыми кровяными клетками диаметром 7–8 мкм и объемом 95 мкм3. Эритроциты отличаются большой эластичностью. Они легко проходят по капиллярам, имеющим вдвое меньший диаметр, чем сама клетка. Общая площадь поверхности всех эритроцитов взрослого человека составляет примерно 3800 м2, т. е. в 1500 раз превышает поверхность тела. Основной функцией эритроцитов является транспорт кислорода от легких к тканям и участие в переносе углекислого газа от тканей к легким. Эритроциты обеспечивают транспорт адсорбированных на их поверхности питательных веществ в виде аминокислотных остатков, липидов, биологически активных веществ, токсинов, выполняя дезинтоксикационную функцию. Эритроциты участвуют в регуляции кислотно-щелочного равновесия, водно-солевого обмена, ионного баланса плазмы.
В детском возрасте число эритроцитов постепенно меняется: у новорожденных их количество высоко (до 5,5 млн/мкл крови), что обусловлено перемещением крови из плаценты в кровоток ребенка во время родов. В последующие первые месяцы организм ребенка растет, но образование новых эритроцитов замедляется; этим обусловлен «спад третьего месяца» (к третьему месяцу жизни число эритроцитов снижается до 2,7 млн/мкл крови), который характеризуется тем, что образование новых эритроцитов (содержащих «взрослый» гемоглобин А) у бурно растущего организма не поспевает за распадом старых (содержащих «фетальный» гемоглобин F).
Нормальное количество:
1) у мужчин – 4,0–5,5 × 1012/л;
2) у женщин – 3,7–4,7 × 1012/л;
3) у новорожденных детей – 3,9–5,5 × 1012/л;
4) в трехмесячном возрасте – 2,7–4,9 × 1012/л;
5) старше 2 лет – 4,2–4,7 × 1012/л.
Изменения количества эритроцитов. Физиологическое увеличение количества эритроцитов (эритроцитоз) наблюдается при интенсивной мышечной работе, эмоциональном перенапряжении, при потере жидкости в результате обильного потоотделения. Однако все эти изменения носят кратковременный характер, в основе их лежит перераспределение, сгущение крови, и с течением времени показатели возвращаются к нормальным значениям.
Патологическое увеличение количества эритроцитов в периферической крови связано с развитием эритремии (болезнь Вакеза, истинная полицитемия) или является симптомом (вторичный эритроцитоз), связанным с кислородным голоданием тканей: заболевания легких, пороки сердца, нарушение структуры гемоглобина, курение, пребывание в высокогорной местности. При истинной полицитемии количество эритроцитов может достигать 8,0—12,0 × 1012/л.
Снижение количества эритроцитов – основной лабораторный признак анемии. В зависимости от причин возникновения анемии могут быть врожденными (первичными), но чаще встречаются вторичные (приобретенные) анемии. По патогенезу анемии подразделяются на постгеморрагические, гемолитические и дизэритропоэтические (обусловленные нарушением костномозгового кроветворения).
Изменения структуры и размеров эритроцитов. Изменение размеров эритроцитов называется анизоцитозом. При микроцитозе размеры эритроцитов становятся менее 7 мкм, макроцитоз сопровождается увеличением размеров эритроцитов – более 8 мкм. Мегалоцитоз – состояние, при котором в периферической крови появляются гигантские эритроциты размерами 14–16 мкм и более. Макроцитоз наблюдается при усиленной регенерации крови, дефиците витамина B12.
Изменение формы эритроцитов называется пойкилоцитозом, различают сфероцитоз, акантоцитоз, стоматоцитоз, шизоцитоз, аннулоцитоз. При талассемии эритроциты имеют овальную форму (овалоциты), при гемолитической анемии Минковского – Шоффара – сферическую форму (микросфероциты), при серповидноклеточной анемии – серповидную форму (дрепаноциты).
Цитохимические исследования эритроцитов. Цитохимические исследования просты, не требуют специального оборудования и дают ориентировочное представление о количестве анализируемого вещества. Исследования эритроцитов проводят с целью определения различных внутриклеточных включений, наличия разных форм гемоглобина, ферментных нарушений, для определения сидероцитов и сидеробластов. Сидероциты и сидеробласты – это эритроциты и эритробласты (нормобласты), содержащие в цитоплазме негемоглобиновое железо в виде гемосидерина и ферритина. Также существуют еще и непосредственные предшественники эритроцитов – ретикулоциты, которые выявляются как в костном мозге, так и в периферической крови. В норме они составляют 5—10 % от общего числа эритроцитов, при ускорении эритропоэза (т. е. в процессе формирования клеток эритроидного ряда) число ретикулоцитов увеличивается, а при замедлении – уменьшается. В периферической крови количество сидероцитов не превышает 1,1 % и составляет в среднем 0,6 + 0,04 %, в костном мозге их несколько больше – 0,9 ± 0,09 % (в среднем – 0,2–2,1 %), число сидеробластов (ядерных эритроцитов с железосодержащими гранулами) в костном мозге 23,7 + 2,4 %. Снижение сидероцитов и сидеробластов характерно для железодефицитных анемий. Увеличение железосодержащих клеток встречается при гемолитическом малокровии, гипопластических анемиях, после операции спленэктомии.
Ферментопатии эритроцитов. В процессе созревания эритроцит теряет ядро, рибосомы и митохондрии, а вместе с тем и способность к синтезу белка и окислительному фосфорилированию (т. е. химической реакции, приводящей к введению в молекулу органического либо неорганического вещества остатков кислот фосфора). Метаболизм зрелого эритроцита достаточно прост и полностью соответствует его малым метаболическим потребностям. АТФ образуется в процессе бескислородного расщепления углеводов и уходит на обеспечение работы Na+,K+-АТФазы, поддерживающей ионный состав эритроцита. Небольшое количество энергии идет на сохранение железа гема в восстановленной форме и, по-видимому, на обновление липидов мембраны.
Исследование ферментопатий многое прояснило в регуляции метаболизма нормальных эритроцитов. Выявлен дефицит почти всех ферментов бескислородного расщепления углеводов и пентозофосфатного пути. Многие из этих ферментопатий, по-видимому, присущи только эритроцитам.
Продолжительный срок жизни этих клеток и неспособность к синтезу белка приводят к тому, что мутации, которые отвечают за ферментопатии, проявляются в эритроцитах гораздо раньше, чем в тканях, способных обновлять неправильные ферменты.
Лейкоциты
Это белые кровяные тельца, подразделяющиеся на две группы: гранулоциты и агранулоциты. К гранулоцитам (клеткам, содержащим специфические протоплазматические включения – гранулы) относятся палочкоядерные и сегментоядерные нейтрофилы, базофилы, эозинофилы. Лимфоциты и моноциты не содержат протоплазматической зернистости и поэтому относятся к агранулоцитам. В норме содержание лейкоцитов в крови взрослых людей – 4,0–8,8 × 109/л.
Увеличение количества лейкоцитов выше нормы называется лейкоцитоз, снижение – лейкопения.
В физиологических условиях лейкоцитоз возникает в тех случаях, когда происходит выброс лейкоцитов в циркуляцию из органов-депо, это наблюдается после приема пищи, после физической нагрузки, к концу дня, после эмоционального возбуждения, под действием холода, под влиянием солнечного света, лекарственных препаратов, во второй половине беременности, в период родов, в предменструальный период.
Патологический лейкоцитоз встречается при воспалительных и инфекционных заболеваниях различного генеза, при лейкозах, гиперпластических процессах в костном мозге, интоксикациях, ожогах, острых кровопотерях, злокачественных заболеваниях, диабетической коме, уремии.
Лейкопения наблюдается при тяжелых инфекционных заболеваниях (малярии, краснухе, бруцеллезе, гриппе, брюшном тифе и др.), при заболеваниях крови, под влиянием токсических веществ (бензол, мышьяк), лекарственных препаратов (сульфаниламиды, бутадион, амидопирин, левомицетин, иммунодепрессанты, цитостатики), под влиянием ионизирующей радиации.
Увеличение или снижение уровня лейкоцитов зачастую происходит за счет изменения количества отдельных их видов и находит свое отражение в изменении показателей лейкоцитарной формулы.
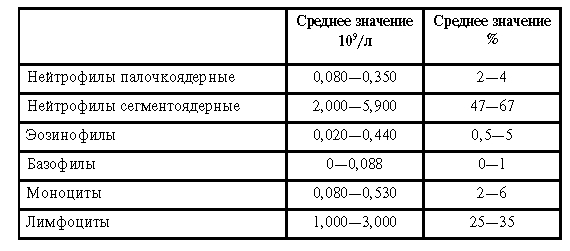
Лейкоцитарная формула – это процентное соотношение отдельных форм лейкоцитов (см. табл. 1).
Таблица 1
Лейкоцитарная формула крови здоровых взрослых
Лимфоциты
Являются центральным звеном иммунной системы, они участвуют в процессах клеточного роста, дифференцировки, регенерации тканей; переносят макромолекулы информационных белков, необходимые для управления генетическим аппаратом других клеток.
Лимфоцитоз – увеличение содержания лимфоцитов в крови. Различают абсолютный и относительный лимфоцитоз. Абсолютный лимфоцитоз возникает на фоне усиления лимфопоэза, относительный лимфоцитоз возникает на фоне уменьшения лейкоцитов в крови при неизменном количестве лимфоцитов, т. е. абсолютное содержание лимфоцитов не изменяется. Абсолютный лимфоцитоз характерен для некоторых острых и хронических инфекционных заболеваний: туберкулез, сифилис, вирусные гепатиты, бруцеллез, инфекционный мононуклеоз. Абсолютным и относительным бывает не только лимфоцитоз, но и гранулоцитоз, эозинофилия и т. д.
Лимфоцитоз сопровождает течение лимфосаркомы, острого и хронического лимфолейкоза, характерен для тиреотоксикоза, надпочечниковой недостаточности. Уменьшение количества лимфоцитов в периферической крови – лейкопения – наблюдается на фоне панцитопении, при лимфогранулематозе, злокачественных заболеваниях, печеночной недостаточности, разнообразных иммунодефицитных состояниях. Лейкопения возникает на фоне лучевой терапии, лечения цитостатиками, кортикостероидами.
Лимфоциты по величине похожи на эритроциты и являются клетками округлой формы, величиной от 4 до 9 мкм. При подсчете в камере хорошо видно четко очерченное, круглое ядро и вокруг него – очень узкий ободок неокрашенной цитоплазмы. Часто ободок цитоплазмы виден лишь с одной стороны клетки, иногда совсем неразличим, и ядро заполняет весь объем клетки. В окрашенных препаратах лимфоциты выглядят как клетки округлой формы с круглым гиперхромным ядром, занимающим почти всю цитоплазму. Цитоплазма базофильна, без включений, чаще едва заметна, еще чаще неразличима. В нормальной спинномозговой жидкости встречаются большей частью малые лимфоциты – величиной от 4 до 6 мкм. В случаях туберкулезного менингита, цистицеркоза наряду с малыми и средними лимфоцитами появляются и большие с менее компактным расположением хроматина ядра. Иногда могут быть обнаружены лимфоциты с ядром в состоянии деления.
Лимфоциты в небольшом количестве встречаются в нормальной спинномозговой жидкости. Количество лимфоцитов бывает немного увеличено в ликворе, при новообразованиях центральной нервной системы. Значительно выраженный лимфоидный плеоцитоз наблюдается при хронических воспалительных процессах в оболочках (цистицеркозном арахноидите, туберкулезном менингите и т. п.). В нейрохирургической практике преобладание лимфоцитов наступает в послеоперационном периоде, когда нейтрофильный плеоцитоз, отмечающийся в первые дни после операции, постепенно приобретает лимфоидный характер.
Плазматические клетки
Плазматические клетки имеют округлую форму, величина их – 6—12 мкм. По размерам они крупнее лимфоцита, отличаются от него краевым расположением ядра и большим количеством цитоплазмы.
Плазматические клетки можно различить в счетной камере. Раствор фуксина хорошо окрашивает и ядро, и цитоплазму клеток. Ядро плазмоцита очень характерно: базофильный хроматин имеет глыбчатое строение, 3–4 крупные глыбки хорошо выделяются на фоне ядра. Цитоплазма окрашена интенсивно и не содержит включений. На окрашенном препарате плазматические клетки имеют округлую форму и круглое ядро. Ядра плазмоцитов гиперхромны, отодвинуты к периферии клетки. Возможно также наличие двухъядерных форм плазматических клеток; цитоплазма клетки базофильна, особенно интенсивно окрашена на периферии. Количество цитоплазмы может быть различным, иногда встречается лишь в виде узкой каймы, окружающей ядро.
Моноциты
Это клетки, не содержащие цитоплазматических гранул. Средний диаметр этих клеток составляет 12–20 мкм. У моноцитов более, чем у всех остальных лейкоцитов, выражена способность к фагоцитозу, они составляют основную массу клеток мононуклеарной фагоцитарной системы, т. е. обладают способностью к поглощению (фагоцитозу) чужеродных агентов. После 2—3-дневной циркуляции в крови моноциты выходят в окружающие ткани, где продолжается их рост, увеличивается количество лизосом и митохондрий в цитоплазме, здесь происходит трансформация моноцитов в тканевые макрофаги. Активированные моноциты и тканевые макрофаги продуцируют факторы, которые стимулируют рост гладкомышечных клеток и клеток, выстилающих внутреннюю поверхность кровеносных и лимфатических сосудов. Тканевые макрофаги мигрируют в зону воспаления, где могут размножаться делением, эти клетки всегда в больших количествах присутствуют в лимфатических узлах, стенках альвеол, а также синусах печени, селезенки и костного мозга. Средняя продолжительность жизни макрофагов составляет 60 суток. Моноцитоз характерен для заболеваний с выраженной воспалительной реакцией, для инфекционного мононуклеоза, болезней системы крови (хронический моноцитарный лейкоз, лимфогранулематоз, миеломная болезнь). Моноцитопения встречается при апластической анемии, на фоне лечения глюкокортикоидами.
Гранулоциты
Это одна из разновидностей лейкоцитов, в цитоплазме которых имеются включения (гранулы). К ним относятся нейтрофилы, эозинофилы и базофилы.
Ретикулоциты
Это молодые формы эритроцитов. Свое название получили от латинского слова rete, т. е. «сеть» – при специальном методе окраски в них выявляется сетчатый рисунок – остатки не успевших до конца разрушиться цистерн эндоплазматического ретикулума – «биохимической фабрики» клетки, где еще не полностью завершился синтез гемоглобина и есть остатки свободного, не вошедшего в его состав железа. В норме в периферической крови количество ретикулоцитов составляет 2—12 % от общего содержания эритроцитов. Количество ретикулоцитов в периферической крови отражает функциональную активность костного мозга: их уменьшение свидетельствует об угнетении эритропоэза, а увеличение – об активации этого процесса. Снижение количества ретикулоцитов встречается при гипо-, апластических, В12-фолиево-дефицитных анемиях. Повышение количества ретикулоцитов наблюдается при гемолитических анемиях, адекватной терапии В12-фолиево-дефицитной анемии, острых кровопотерях (может свидетельствовать о скрытом кровотечении), метастатическом поражении костного мозга.
Тромбоциты
Это самые маленькие по размеру клетки крови, они безъядерные, имеют неправильную округлую форму, диаметр этих клеток – 1–4 мкм, толщина – 0,5–0,75 мкм. В норме содержание тромбоцитов составляет 180–320 × 109/л. Тромбоциты образуются в костном мозгу путем отщепления участков цитоплазмы от гигантских клеток-мегакариоцитов; из каждой такой клетки может возникнуть до 1000 тромбоцитов. В крови тромбоциты циркулируют около 7—10 дней, затем разрушаются в печени, легких и селезенке. Основная функция тромбоцитов – это участие в процессах свертывания крови. В физиологических условиях количество тромбоцитов может снижаться во время менструации, беременности, увеличиваться после физических нагрузок. Снижение содержания тромбоцитов в периферической крови (тромбоцитопения) наблюдается в результате их повышенного разрушения, чрезмерного потребления или недостаточного образования. Тромбоцитопении подразделяются на врожденные и приобретенные, в основе врожденной (гипопластической, амегакариоцитарной) тромбоцитопении лежит отсутствие или резкое снижение количества мегакариоцитов в костном мозге. В основе приобретенных тромбоцитопений лежат процессы, приводящие к угнетению пролиферации клеток костного мозга; механическая травматизация тромбоцитов при заболеваниях селезенки; замещение костного мозга опухолевой тканью; иммунные процессы; повышенное потребление тромбоцитов в результате тромбозов, ДВС-синдрома; наследственные генные мутации. Тромбоцитоз (увеличение количества тромбоцитов в крови) наблюдается при миелопролиферативных заболеваниях (полицитемия, хронический миелолейкоз, миелофиброз, миелосклероз); при воспалительных процессах (ревматизм, ревматоидный артрит, туберкулез, саркоидоз, язвенный колит); при злокачественных заболеваниях с метастазами в костный мозг; после спленэктомии; на фоне лечения кортикостероидами.
Эозинофильный промиелоцит не всегда отличим от нейтрофильного промиелоцита. Кроме полного сходства в ядерной структуре, они могут иметь похожие морфологические признаки и цитоплазмы. Изучение ядра эозинофильного промиелоцита указывает на сохранение структурности его хроматиновых нитей с равномерным их распределением, но местами с некоторым утолщением. В ядрах нередко можно обнаружить сохранившиеся ядрышки. Базофильно окрашенная цитоплазма, как и у нейтрофильного промиелоцита, отличается разнообразной по окраске и размерам зернистости.
Миелоцит эозинофильный. По структурным чертам ядро эозинофильного миелоцита неотличимо от ядра нейтрофильного миелоцита. Как и у последнего, ядро эозинофильного миелоцита также приобретает отчетливое чередование более темных и светлых участков благодаря утолщению хроматиновых нитей и очаговому их уплотнению. Специфичность эозинофильного миелоцита определяется по зернистости. Эозинофильная зернистость густо заполняет цитоплазму клетки и имеет желто-розовый, золотисто-желтый цвет, одинаковые размеры. Кроме того, некоторые зерна, оставаясь недозревшими, имеют базофильный компонент, что определяет их синий оттенок. Смешение эозинофильной и базофильной субстанции нередко придает гранулам эозинофилов грязноватый коричнево-зеленый цвет. Иногда так окрашивается вся зернистость эозинофильной клетки, особенно часто при лейкозах.
Метамиелоцит эозинофильный. По описанию ядра нейтрофильного метамиелоцита можно определить и эозинофильный метамиелоцит. Эозинофильная природа клетки здесь также устанавливается по специфической зернистости. Ядро эозинофильного метамиелоцита не всегда можно отличить от палочкоядерного эозинофила, поскольку обилие эозинофильной зернистости может стушевывать очертание ядра. Кроме того, ядро эозинофильного метамиелоцита, как и у зрелых форм, несколько бледнее и по структуре хроматинной сети рыхлее, чем у нейтрофила.
Промиелоцит базофильный. Дифференцированная направленность развития промиелоцитов бывает выражена нечасто. Промиелоцит можно отнести к базофильному ряду, если в зернистости цитоплазмы удается определить особенности, присущие этому ряду гранулоцитов. Ядро базофильного промиелоцита может сохранять нежную структуру хроматиновых нитей, нередко с ядрышками. В базофильно окрашенной цитоплазме содержится обильная полиморфная зернистость. Среди различных цветовых оттенков преобладание крупной темно-синей и темно-фиолетовой зернистости позволяет отнести промиелоцит к базофильному ряду. Для базофильной зернистости характерна метахромазия: при окраске метиленовым синим гранулы могут давать необычную для синьки красную окраску. Эта особенность часто подмечается в базофилах, особенно при хроническом миелолейкозе, когда при вращении микрометрического винта в крупных базофильных зернах удается видеть красноватые оттенки.
Миелоцит базофильный можно распознать по структурным признакам ядра, характерным для миелоцитов всех трех гранулоцитарных рядов, и специфической крупной базофильной зернистости разного калибра, не очень густо заполняющей цитоплазму. Последняя чаще, чем у миелоцитов нейтрофильных, имеет базофильные оттенки.
Метамиелоцит базофильный может быть распознан по размерам и форме ядра. Крупная базофильная зернистость без труда определяет природу клетки.
Морфология клеток лимфатического ростка
Деление клеток лимфатического ряда по степени зрелости на основании морфологических черт является условным. Трудности прежде всего связаны с тем, что клетки-предшественницы не имеют четких отличительных морфологических признаков, и при световой микроскопии их принимают за лимфоциты. Эти же черты имеют предшественники В– и Т-лимфоцитов, неотличимые от последующих стадий развития.
Лимфобласт. Как и миелобласт в гранулоцитарном ряду, эта клетка представляется родоначальной для лимфатического ряда. Ее размеры достигают 20–22 мкм. Округлое ядро имеет нежносетчатое строение и равномерное распределение хроматиновых нитей. Местами хроматиновые нити как бы образуют утолщения. В ядре отчетливо видны ядрышки от 1 до 2, реже – 3. Ядро окружено узким пояском светлой базофильной цитоплазмы и располагается то центрально, то эксцентрично в отношении цитоплазмы. Вокруг ядра цитоплазма более светлая, не всегда с равномерным переходом в более ярко окрашенную периферическую зону. Цитоплазма у лимфобласта имеет различную степень базофилии, хотя и отличается светлыми тонами.
Пролимфоцит. Структурные черты пролимфоцита легко представить при сопоставлении с лимфоцитом. От последнего эта клетка отличается несколько большими размерами, достигая 11–12 мкм, более бледно окрашенным ядром, хроматиновые нити не образуют грубоглыбчатую структуру ядра и располагаются более равномерно, но ядро пролимфоцита не имеет нежной сетчатой структуры, оно как бы рыхлое. В нем можно видеть ядрышко или его остатки. Цитоплазма пролимфоцита, так же как цитоплазма лимфоцита, окружает ядро в виде то узкого, то более широкого пояска, в ней могут быть красные зернышки. Азурофильная зернистость считается характерной для Т-лимфоцитов.
Морфология клеток моноцитарного ростка



